乳幼児突然死症候群(Sudden Infant Death Syndrome:SIDS)という病名について、子育て経験のある方は1度は聞いたことがあるかもしれません。
「元気な乳幼児が突然死んでしまう」という、病名からしてショッキングな疾患です。
SIDSについては、予防方法がいくつか周知されていますが、その内容についてもたびたびネット上で議論が起こっています。最近では、2022年5月に「SIDSの原因が体質によるものであり、うつ伏せ寝によるものではない」とする誤情報のツイートが拡散し、物議を醸しました(関連記事参照)。
また、SIDSと母乳栄養についても衆目の集まるところで、ネット上での質問も多く寄せられています。
今回は、SIDSについてわかっていること、保護者の立場からできることについて解説します。
SIDSとは
SIDSは、健康と思われていた乳児が睡眠中に突然死する疾患です。
現在の定義としては、2005年に厚生労働省研究班の乳幼児突然死症候群診断ガイドライン第2版による定義は以下の通りです。
※既往歴…これまでにかかった病気。たとえば染色体異常、先天性心疾患、先天性代謝異常など。
SIDSの約90%は生後6か月までに起こります(1)。
これは、生後6か月ごろから寝返りがうてるようになり、窒息を回避しやすくなるためと考えられています。

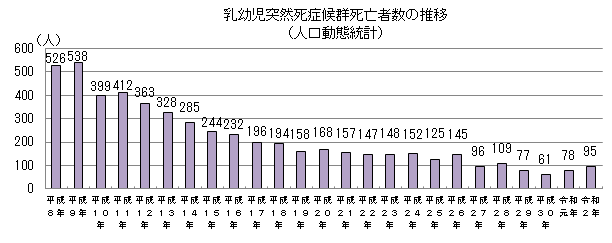
https://www.mhlw.go.jp/stf/houdou/0000181942_00006.html
SIDSの発症数は年々減っていることがわかります。
これは、SIDSに対するキャンペーンの影響と言われています。
全世界的にうつ伏せ寝を避けて仰向け寝を推奨する、『Back to Sleep(BTS)』キャンペーンが行われ、SIDSの発症頻度は減少してきました。
一方で、窒息や原因不明と診断された症例数を含めると、必ずしも突然死全体では減少していません。
窒息の発生率は、BTSキャンペーン開始後に減少しているものの、原因不明と診断された例はむしろ増加傾向です。
これは、2005年にSIDSの定義に解剖が必須とされたため、非解剖症例が原因不明と診断されるようになったためと考えられます。
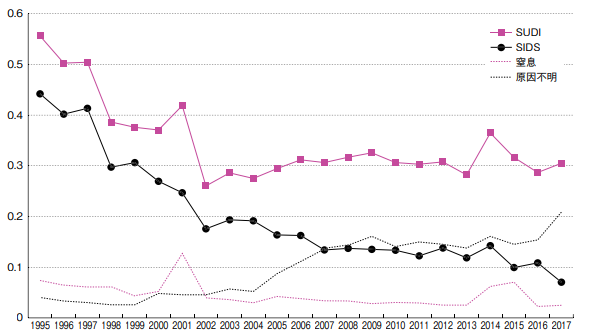
参考文献:小児内科 2019年 51巻10号 p1690-1693
SIDSは年々減少しているが、突然死全体では20年ほど横ばいが続いている
また、SIDSに含まれない突然死においても、原因が明らかでない場合は少なくありません。
そこで、乳幼児の突然死全体を『乳幼児の予期せぬ突然死(Sudden Unexpected Death in Infant : SUDI)』として、網羅的に予防に取り組むという方向に概念がシフトしてきています。
そして、予測されない突然死全体を防ぐために、『Back to sleep』キャンペーンから『Safe to sleep』キャンペーンへ考え方が変わってきています。
SIDS予防キャンペーン:BTSとSTS

1994年に、米国小児科学会(AAP)の提唱により、『BACK TO SLEEP(仰向けに寝かせよう)』キャンペーンが始まりました。
結果として、各国のSIDSの発症率は以下のように大きく減少しました。
| 国 | 1987年のSIDS発症率 | 最新のSIDS発症率(調査年) | BTSキャンペーン開始年 |
|---|---|---|---|
| オーストラリア | 2.49 | 0.20(2013) | 1991 |
| カナダ | 1.06 | 0.19(2011) | 1993 |
| フランス | 1.85 | 0.25(2012) | 1994 |
| ドイツ | 1.64 | 0.22(2013) | 1991 |
| イタリア | 0.11(1994) | 0.03(2012) | 2008 |
| 日本 | 0.10 | 0.12(2013) | 1998 |
| オランダ | 0.91 | 0.06(2014) | 1987 |
| ポーランド | 0.26(1994) | 0.13(2012) | – |
| 韓国 | – | 0.20(2014) | – |
| スペイン | 0.30(1994) | 0.11(2012) | 2000 |
| イギリス | 2.40 | 0.24(2012) | 1991 |
| アメリカ | 1.37 | 0.87(2013) | 1994 |
参考文献:BMJ Open. 2016 6(9) e011435
日本では1997年に全国規模の調査が行われ、リスク因子として①うつぶせ寝、②妊娠中および出生後の周囲の喫煙、③非母乳栄養、があげられました(2)。
それをふまえて、厚生労働省から1999年から毎年11月をSIDS対策強化月間とし、ポスターによる啓発などをおこなってきました。
11月は「乳幼児突然死症候群(SIDS)」の対策強化月間です~睡眠中の赤ちゃんの死亡を減らしましょう~

しかし、前述のとおりSIDSの減少率は頭打ちであり、BTSキャンペーンだけではSIDSは完全に予防できないことがわかります。
そのため、うつ伏せ寝だけでなく、「安全な睡眠環境」に焦点をあて、BTSキャンペーンは2012年に『Safe to sleep(STS)』キャンペーンにリニューアルしました。

SIDSはなぜ起こるのか
SIDSを発症する児の特徴として、睡眠中の覚醒反応の異常があることが示唆されています(3)。
まず、正常な児では以下のことがおきています。
睡眠中に、呼吸を抑制させるようなイベント(うつ伏せ寝、暖めすぎ、ストレス、頭や顔が覆われる、感染症など)が起きると、脳が覚醒して防御反応が起こり、呼吸抑制を回避することができます。
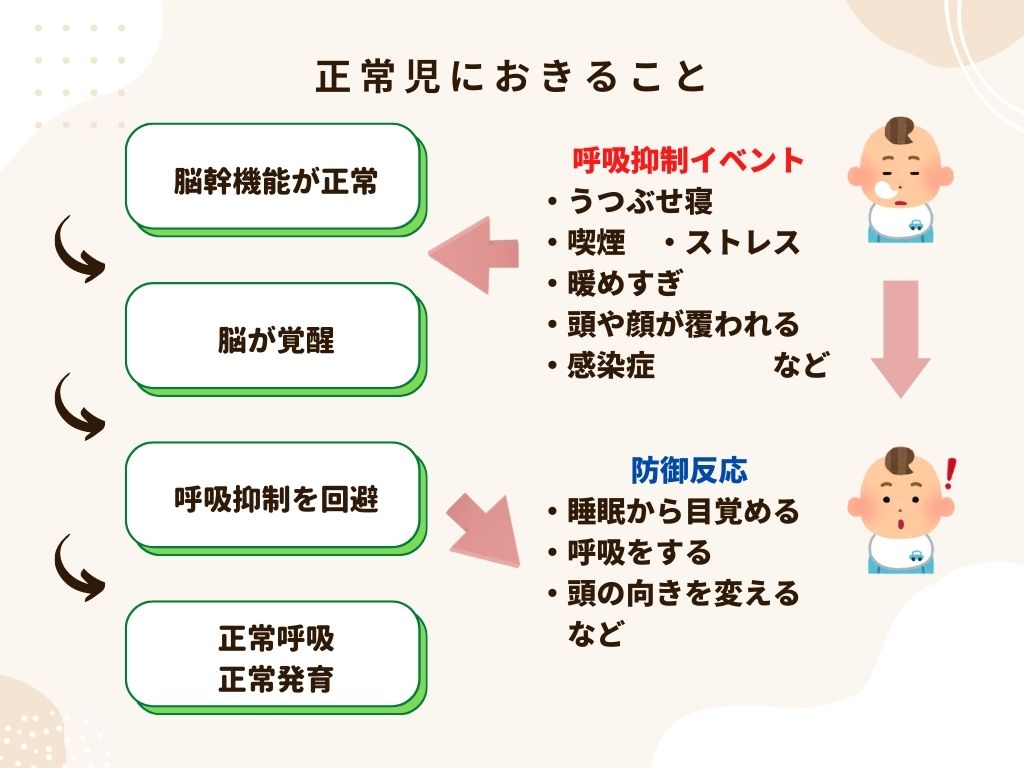
一方で、SIDSを発症する児では、先天的な何らかの原因によって覚醒反応の異常を持っている可能性が指摘されています。
脳の覚醒反応異常があると、呼吸抑制イベントがあった際に脳の覚醒反応が遅れるまたは起こらないことで、防御反応も起こらず、呼吸抑制が続くと考えられます。
その結果、呼吸停止となり、突然死を招くという流れです。
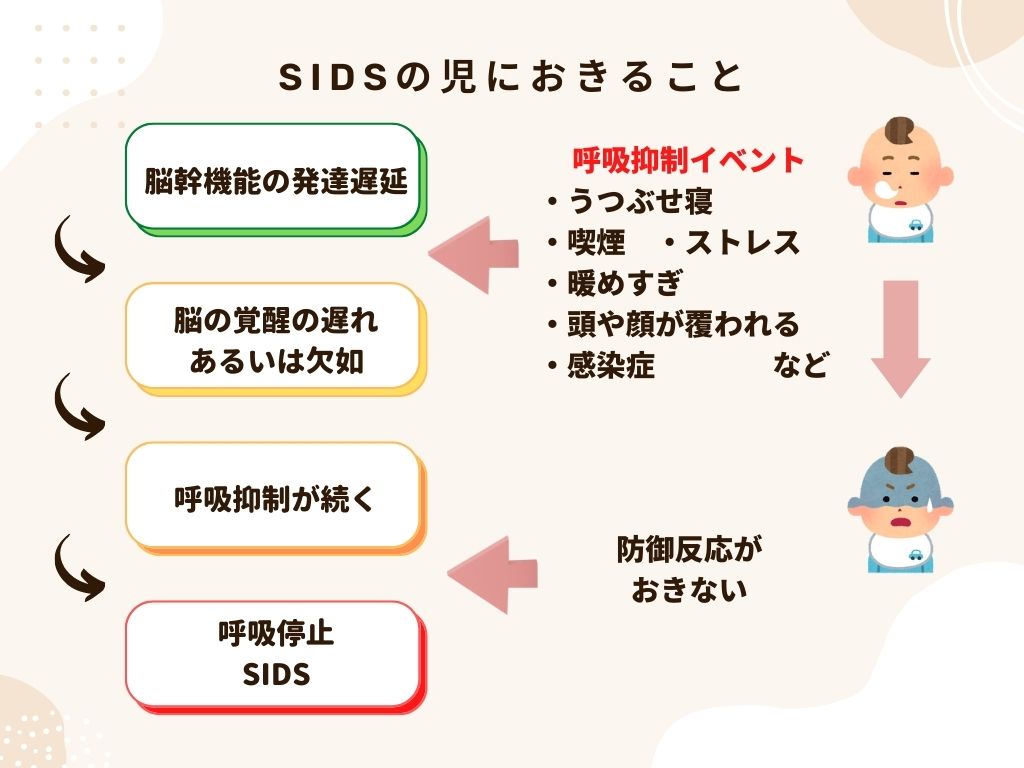
SIDSを引き起こす先天的な素因として、遺伝子多型が指摘されています。
具体的に、これまでにSIDSとの関連が示唆されている遺伝子多型には以下のものがあります(4)。
①セロトニン系(脳における神経伝達物質)の変異
②心臓イオンチャネルの変異
③自律神経系の変異
④感染免疫系の変異
⑤ミトコンドリアの変異
これらの変異がどのようにSIDSの発症に関わるかはまだわかっていません。
遺伝要因のある疾患の説明として、『遺伝子が弾をこめ、環境が引き金を引く』と言われます。
いわゆる生活習慣病なども、遺伝要因と環境要因の相互作用により発症する病気の一例です。

・SIDSの発症には、睡眠中の覚醒反応の異常が関与している可能性がある
・覚醒反応の異常のある児に、呼吸抑制イベントが起こるとSIDSを発症するのかもしれない
SIDSのリスク因子
SIDSのリスク因子として、現在もっとも主流の説がトリプルリスクモデル(triple-risk model)です(5)。
これは、発達的因子、内因性の危険因子、外因性の危険因子の3つが組み合わさってSIDSが発症するというものです。
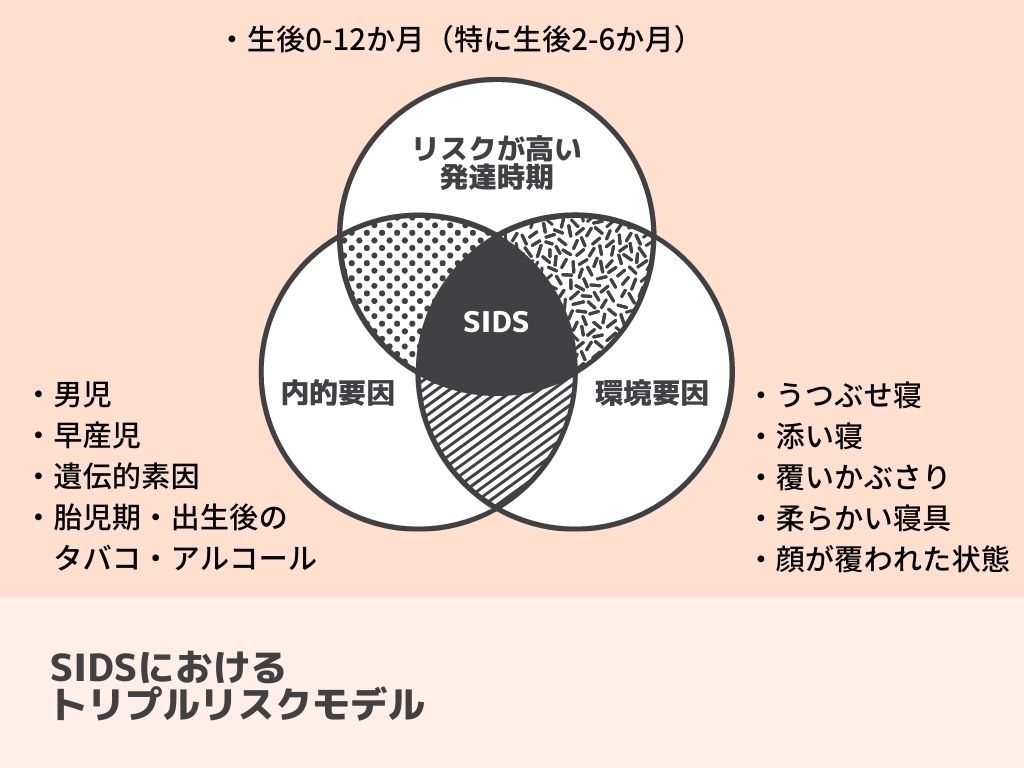
それぞれのリスク因子について見ていきましょう。
発達的因子
児の発達段階、すなわち月齢がリスク因子となります。
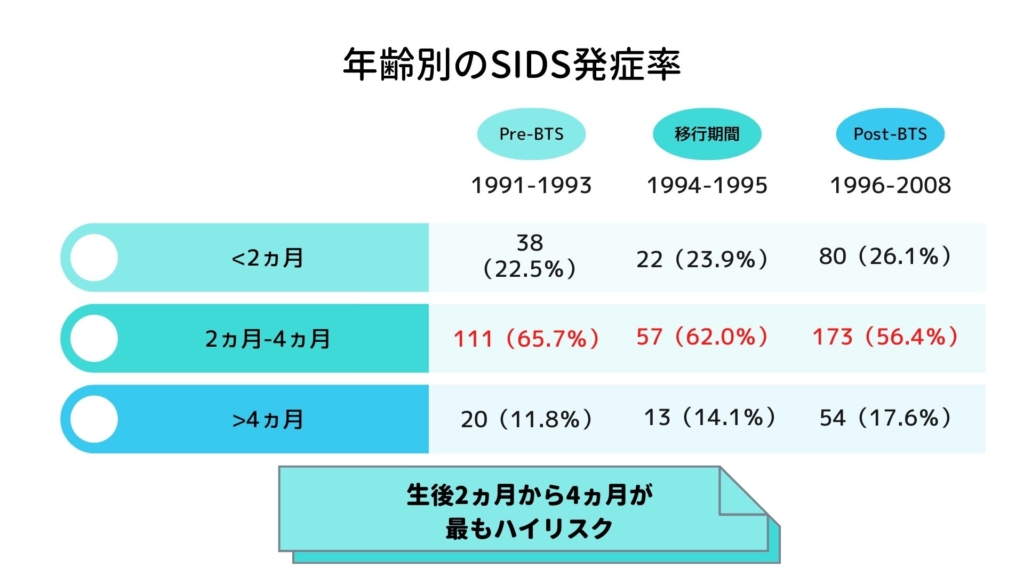
具体的には、生後2ヵ月から4ヵ月がもっともハイリスクとなります。
生後4ヵ月で首が座り、生後5~6ヵ月から寝返りができるようになるため、呼吸抑制を回避できるようになると考えられます。
内因性の危険因子
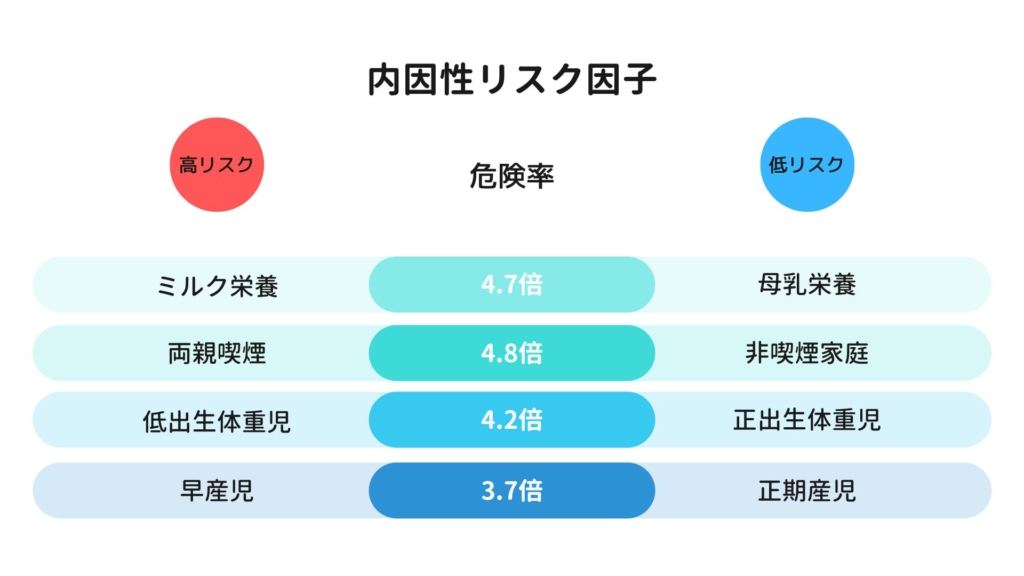
内因性の危険因子としては、男児、早産児、低出生体重児、両親の喫煙・アルコール、非母乳栄養などがあげられます。
しかし、特に母乳栄養についてはどのような理由で低リスクとなるかはわかっていません。
個別のリスク因子については、のちに解説します。
早産児…在胎37週未満
参考文献:臨牀と研究 2016 93巻11号 p1467-1472
外因性の危険因子
外因性の危険因子としては、うつぶせ寝、添い寝、平らなベッド以外の睡眠場所(ソファ、リクライニングチェア、ウォーターベッド、ベビーカーなど)、柔らかい寝具(毛布、クッション、バンパーパッドなど)があげられます。
外因性の危険因子の詳細については、『SIDSを予防するには』の項で解説します。
SIDSを予防するには
まずは、以下の図をご覧ください。
これは、『スイスチーズモデル』と呼ばれる、イギリスの心理学者が提唱したリスクマネジメントのモデルです。
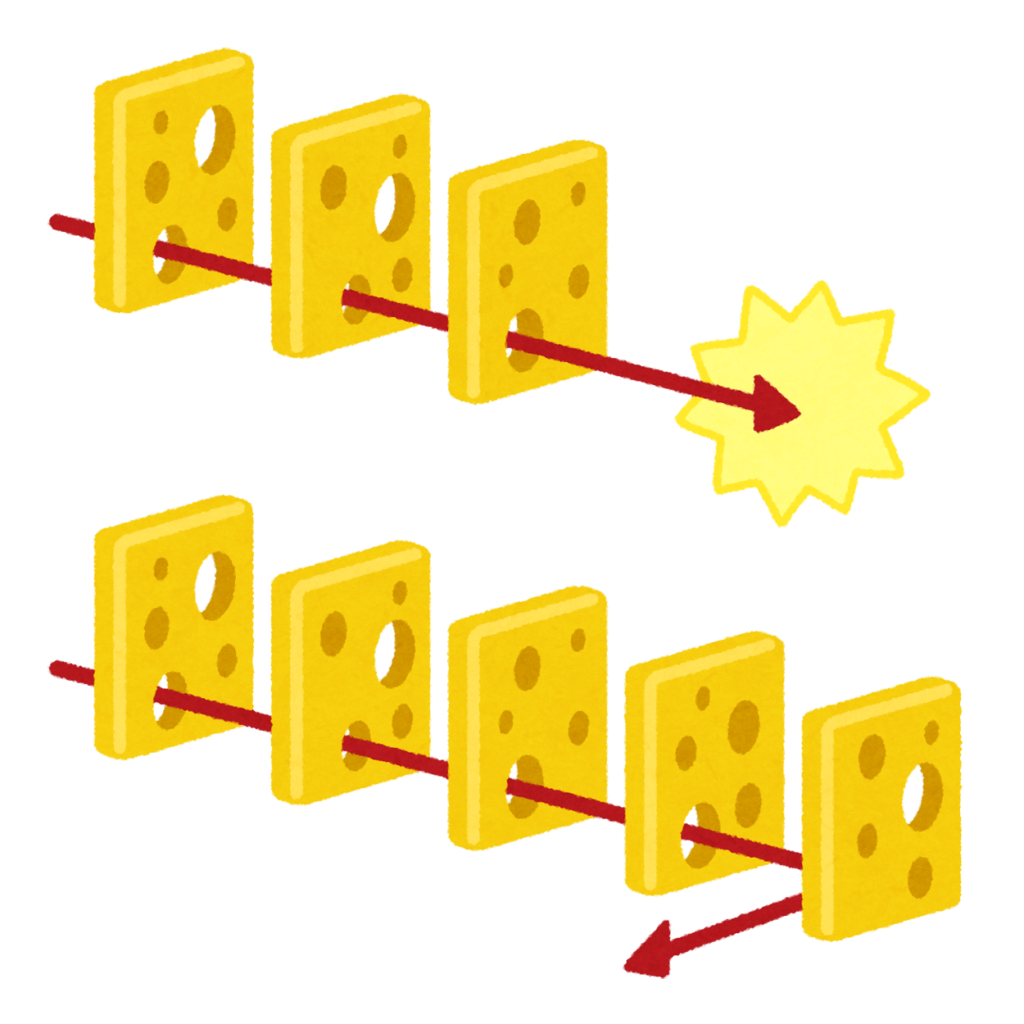
防護壁が多いために事故が起きていない状態を表した、スイスチーズモデルのイラスト
いらすとや より
事故は単独の要因で起こるものではなく、複数のリスク因子が重なっておこるものという考え方です。
私はSIDSに予防においてもこの考え方が応用できると考えます。
具体的には、「母乳栄養」「うつぶせ寝」「周囲の喫煙」といった単独のリスク因子に原因を求めるのではなく、防護壁(予防策)を増やすことでSIDS発症のリスクを下げるという考え方です。
防護壁(予防策)として、SAFE TO SLEEPキャンペーンでは以下を推奨しています。
原文はこちら。
1. 1歳までは仰向けに寝かせる
SIDSの予防法として最も初期から提唱されているものです。
うつ伏せが危険とされる理由は以下が考察されています(6)。
- 吐いた息を再び吸ってしまい、低酸素・高二酸化炭素状態を引き起こす
- 仰向けよりも熱がこもりやすく、体温が上昇しやすい
また、横向きもうつ伏せほどではないものの、仰向けよりはリスクが高いという報告があります。
2. 平らな場所で寝かせる
赤ちゃんは、固い平らなベッドで寝かせましょう。
また、シーツはしっかりとフィットするものにしましょう。ゆったりとした毛布やブランケットを下に敷くことは危険です。
大人用の柔らかいマットレスや、ウォーターベッド、ソファではSIDSや窒息の恐れがあります。
また、チャイルドシート、ベビーカー、ベビーキャリア、スリングなども日常的な寝場所としては推奨されません。
3. ベッドに柔らかい寝具、おもちゃ、バンパーなどを置かない
ベッドに柔らかい毛布やカバーが敷いてあったり、枕・クッション・バンパーなどがあると危険です。
赤ちゃんのベッドには、寝るときには何も置かないようにしましょう。
4. 赤ちゃんと同じ部屋で、違うベッドで寝る
同じ部屋の違うベッドで寝ることが、最もリスクが低いと言われています。理想的には、SIDSのリスクの高い1歳まで、少なくとも生後6か月までは同じ部屋が好ましいとされています。
添い寝はSIDS、窒息のリスクを高めます。特にソファやアームチェアはハイリスクであり、大人用ベッドはまだリスクが低いと言われています。
「疲れているな」と感じたら、大人用ベッドで寝かしつけを行う方がよいかもしれません。
寝かしつけの際に添い寝をしていても、赤ちゃんが寝たらベビーベッドに移すことが好ましいです。

1. 平らでしっかりしたマットレス
2. 周りに枕、毛布、クッション、おもちゃ、バンパーなどがない
3. 保護者と同じ部屋の違うベッド
5. 母乳育児を行う
母乳育児は、ミルク育児に比べてSIDSの発症リスクが低いことがわかっています。
ただし、その理由はまだ明らかになっていません。そのため、「できるかぎり」母乳育児を行うという推奨にとどまります。
なお、授乳のために大人用ベッドやソファなどで寝た場合は、ベビーベッドに移してあげましょう。
6. タバコを吸わない、吸わせない
妊娠中の母親の喫煙は、ほぼ全ての研究でSIDSの主要なリスク因子としてあげられています。
SIDSのリスクである早産および低出生体重は、いずれも喫煙がリスクとなります。
また、母親に限らず、赤ちゃんが喫煙者と同じベッドで寝ることもリスクとなります。
妊娠中あるいは1歳未満のお子さんがいる家庭では、全員が禁煙をすることがSIDSの予防となります。
7. 妊娠中・出産後のアルコールの使用を避ける
妊娠中あるいは出産後のアルコールの摂取はSIDSのリスクとなります。
動物実験では、出生前にアルコールに曝露されたラットの赤ちゃんは、低酸素状態に対する脳の覚醒が悪くなっていたという報告があります。
また、飲酒をした状態での添い寝は、赤ちゃんに覆いかぶさってしまうなどのリスクがあります。
8. 寝ている間のおしゃぶりの使用
おしゃぶりの使用が、SIDSのリスクを下げるという報告があります。
これは、おしゃぶりが口から外れていても効果があるという不思議な報告です。
注意点として、おしゃぶりに窒息の恐れがあるような長いヒモや大きなぬいぐるみなどはつけないようにしましょう。
9. 赤ちゃんを暖めすぎない
赤ちゃんを暖めすぎると、SIDSのリスクとなることがわかっています。
ただし、暖めすぎること自体が悪いのか、暖めるために使用している毛布や衣服などが悪いのかははっきりしていません。頭を覆ってしまうことがリスクである可能性は指摘されています。
また、具体的にどのくらいの室温が好ましいのかは研究によりばらつきがあり、一定の推奨事項はありません。
目安としては、衣服1枚で汗をかかない、顔や頭が覆われないという点に注意するとよいでしょう。
扇風機などを使うことでSIDSの予防になるという根拠は、今のことろありません。
10. 妊婦健診を受ける
妊娠中の感染症などが、赤ちゃんの成長発達に影響する可能性があります。
赤ちゃんのためだけでなく、お母さんのためにも妊婦健診を定期的に受けましょう。
妊婦健診を定期的に受けている赤ちゃんは、SIDSのリスクが低いとされています。
11. 赤ちゃんの予防接種を受ける
百日咳やRSウイルスなど、赤ちゃんに「無呼吸発作」という呼吸を止めるような症状を引き起こす細菌やウイルスがいます。
ほかにも、肺炎球菌やインフルエンザ菌b型など、こわい病気を起こすけれどもワクチンで予防できる病気は数多くあります。
ワクチンは赤ちゃんの健康を守るだけでなく、ワクチンを接種した赤ちゃんはSIDSのリスクが低いという研究もあります。
なお、RSウイルスの予防接種は在胎36週未満の早産児や、心疾患のあるお子さんなど対象が限られています。
12. うつ伏せで遊ぶ時間を作る
周りで大人が監視していて、赤ちゃんが起きている間にうつ伏せで遊ぶ時間を作ることが推奨されています。
英語では『Tummy time』といいます。
「Tummy」は幼児語でおなかを指すため、『ぽんぽんタイム』とでも訳せるでしょうか。
うつ伏せで遊ぶことで、首や肩が鍛えられたり、仰向けによる後頭部の平坦化を和らげられると言われています。
SIDS予防のために避けるべきもの
1. バンパー
ベビーベッド用バンパーは、窒息や挟まりなどの事故が報告されており、米国小児科学会では推奨されていません。

2. 推奨事項に反する市販のSIDS対策用品
安全な睡眠環境の原則は、ベッドにものを置かないことです。
FDA、米国小児科学会は、市販のSIDS対策用品で科学的に根拠のあるものはないとしています。
また、それがクッションなどであれば上記の安全な睡眠環境に対する推奨事項に反することになります。
3. 睡眠中の家庭用モニター
SIDSの予防のために心拍や呼吸のモニターを使用することは推奨されていません。
その他の疾患におけるモニターの使用については、主治医と相談が必要です。
4. おくるみ
うつ伏せにならないようにという目的で、おくるみを使用することは推奨されていません。

顔を覆うことで窒息に注意が必要
SIDSに対するSafe to Sleepキャンペーン 推奨事項まとめ
| レベルA推奨 | レベルB推奨 | レベルC推奨 |
|---|---|---|
| 仰向けに寝かせる | 推奨事項に反する市販品を使用しない | おくるみは予防効果の根拠がない |
| 表面の固い寝具を使う | 監視下・覚醒時のうつ伏せ | |
| 母乳栄養を行う | ||
| 同じ部屋で、別の寝具で寝る | ||
| 柔らかい寝具・おもちゃは置かない | ||
| おしゃぶりを使う | ||
| 妊娠中・出産後のタバコを避ける | ||
| 妊娠中・出産後のアルコールを避ける | ||
| 暖めすぎない | ||
| 妊婦健診を受ける | ||
| 乳児の予防接種を受ける | ||
| 家庭用モニターは使用しない |
SIDSに関するQ&A

事情により母乳育児ができません。SIDSのリスクは高いですか?



仰向けに寝かせても、寝返りでうつ伏せになっていたら仰向けに戻した方がいいですか?



2022年のアメリカ小児科学会のガイドラインでは、1歳まではうつ伏せから仰向けに戻した方がよいとされています。しかし、夜通し赤ちゃんを見守ってうつ伏せになるたびに起こすのは現実的に難しいことが多いでしょう。
SIDSの90%が生後6ヵ月までに起こることから、寝返りができることは
SIDSのリスクを下げると考えられます。
また、睡眠中の予期しない乳児死亡のうち、半分近くが仰向けで寝かせて仰向けのまま発見されているという報告もあり、うつ伏せにさえならなければ安全とも言い切れません。
うつ伏せ寝はあくまでリスクの一つであり、ベッドの中に柔らかい毛布やクッション、おもちゃ、バンパーなどがないこと、受動喫煙をしないことなど、できる対策を重ねていくことが重要です。



仰向けに寝かせたら窒息しないですか?



いいえ、健康な赤ちゃんでは自然に水分を飲み込んだり咳をすることができます。
むしろ、うつ伏せの方がミルクの逆流などによる窒息は起こりやすくなります。



市販の○○という商品がSIDSを予防できると聞きました。
使ってみても大丈夫ですか?



米国FDAは、SIDSを予防できる根拠のある商品はないと提唱しています。
むしろ、赤ちゃんの周りにものを置くことがリスクとなる恐れがあります。
SIDSに関するまとめ
- SIDSは、生後6ヵ月までに90%が起こり、特に生後2-4ヵ月が多い
- SIDSは仰向け寝キャンペーンにより減少したが、SIDSを含む乳児の突然死の総数は近年横ばいである
- SIDSは、①発達的因子、②内因性の危険因子、③外因性の危険因子が組み合わさって起こる
- SIDSを予防するためには、①安全な睡眠環境、②仰向け寝、が重要である
SIDS関連記事




参考文献
- BMJ Open. 2016 6(9) e011435
- 日本公衆衛生雑誌. 1999. 46(5):364-374
- 小児科診療. 2020. 111(10):1361-1365
- ネルソン小児科学 第19版 エルゼビア・ジャパン p1661-1670
- Pediatrics. 129(4):630-638, 2012.
- Pediatrics. 138(5):e20162940, 2016
- 周産期医学. 2021.51(5): 799-801.